Bulimia kezelése
A bulimia súlyos és életveszélyes orvosi szövődményeket okozhat, például elektrolit egyensúlyhiányt, szívproblémákat (a szabálytalan szívveréstől a szívelégtelenségig), fogszuvasodást, ínybetegségeket, gyomor-nyelőcső refluxot és emésztési problémákat.
A bulimia depressziós és szorongásos rendellenességekkel is együtt jár. Ez együtt fordulhat elő szerhasználattal és személyiségzavarokkal is. És megnő az öngyilkosság kockázata.
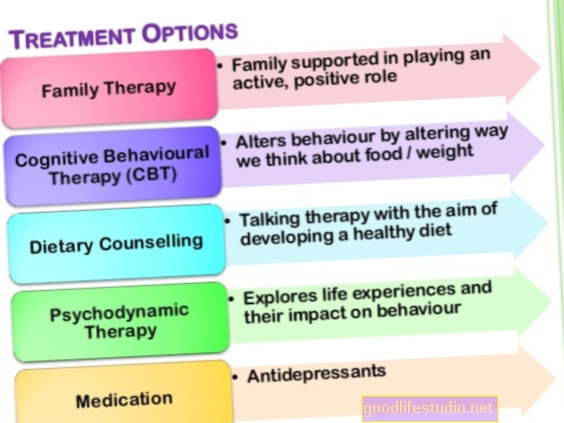
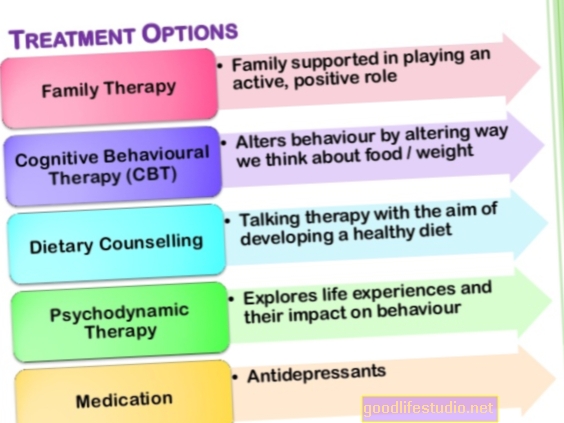
Annak ellenére, hogy a bulimia súlyos betegség, sikeresen kezelhető, és az egyének teljesen felépülnek. A választott kezelés gyerekeknek és felnőtteknek pszichoterápia. A gyógyszeres kezelés hasznos lehet, de soha nem ajánlható fel egyedüli beavatkozásként. Míg általában a járóbeteg-kezelést részesítik előnyben, egyes bulimia betegeknél intenzívebb beavatkozásokra lehet szükség.
Pszichoterápia
A pszichoterápia a bulimia kezelés alapja. A bulimia-ban szenvedő gyerekek és tizenévesek számára az étkezési rendellenességek kezelésére vonatkozó irányelvek és kutatások a serdülőkori bulimia nervosa (FBT-BN) családalapú kezelésének alkalmazását javasolják. Ez általában 18-20 ülést tartalmaz 6 hónap alatt. Az FBT-BN-ben a szülők jelentik a kezelés jelentős részét. A terapeuta segít a szülőknek és a gyermekeknek együttműködési kapcsolat kialakításában a rendszeres étkezési szokások kialakításához és a kompenzációs viselkedés csökkentéséhez. Az FBT-BN későbbi szakaszaiban a terapeuta és a szülők adott esetben támogatják a gyermeket a nagyobb önállóság kialakításában. Az utolsó szakaszban a terapeuta minden olyan aggodalomra összpontosít, amelyet a szülők vagy a gyermek a kezelés befejezésével kapcsolatban felvet, és a visszaesés megelőzésére vonatkozó tervet készít.
Ha az FBT-BN nem segít, vagy a szülők nem akarnak ekkora szerepet betölteni a kezelésben, a következő lépés az egyéni CBT lehet, amelyet kifejezetten a serdülők étkezési rendellenességeire szabtak. Ez a fajta CBT a fogyókúra csökkentésére összpontosít, a testsúlyhoz és az alakhoz kapcsolódó rendezetlen viselkedés és gondolatok megváltoztatásával együtt. A kezelés a fejlesztési kihívásokra is összpontosít, és több foglalkozást tartalmaz a szülőkkel.
Felnőttek számára az étkezési rendellenességek kezelésére vonatkozó legtöbb irányelv és a legfrissebb kutatások szerint a fokozott kognitív viselkedésterápia (CBT-E) bizonyítja a legjobban a bulimia tüneteit. A CBT-E-t tekintik az első vonalbeli kezelésnek, és a vizsgálatok során felülmúlja a többi kezelést.
A CBT-E általában 20 ülésből áll, 20 hét alatt, és az első foglalkozások általában hetente kétszer vannak. Ez egy nagyon individualizált terápia, vagyis a terapeuta minden ember számára sajátos kezelést hoz létre, a tüneteiktől függően. A CBT-E négy szakaszból áll: Az első szakaszban a terapeuta és az ügyfél megértik a bulimia fogalmát, stabilizálják az étkezést és kezelik a súlyproblémákat. A második szakaszban a terapeuta a „számbavételre” vagy az előrehaladás áttekintésére és a következő szakasz kezelésének előkészítésére összpontosít. A harmadik szakaszban a terapeuta a betegséget fenntartó folyamatokra összpontosít, amelyek általában a fogyókúra kiküszöbölését, az alak és az étkezés miatti aggodalmak csökkentését, valamint a napi események és hangulatok kezelését foglalják magukban. Az utolsó szakaszban a terapeuta és az ügyfél a kudarcok felkutatására és az általuk végrehajtott pozitív változások fenntartására összpontosít.
A legtöbb kezelési irányelv az interperszonális terápiát (IPT) is javasolja a CBT alternatívájaként. Kutatások, amelyek összehasonlították a CBT-t az IPT-vel, azt találták, hogy a CBT hajlamos gyorsabban cselekedni, de az IPT felzárkózik, és jelentős javuláshoz, valamint tartós, tartós hatásokhoz vezet.
Az IPT azon az elgondoláson alapszik, hogy az interperszonális problémák alacsony önértékelést, negatív hangulatot és szorongást okoznak, ami miatt az egyének falatoznak és más étkezési rendellenesség tüneteiben vesznek részt. Ez véget nem érő ciklussá válik, mert az étkezési rendellenességek tovább szakíthatják a kapcsolatokat és a társadalmi interakciókat, és kiválthatják a tüneteket. Az IPT körülbelül 6-20 munkamenetet tart, és három szakaszból áll.
Az első szakaszban a terapeuta és az ügyfél átfogó előzményeket szerez az illető kapcsolatairól és tüneteiről, valamint arról, hogy ezek hogyan hatnak egymásra. A második szakaszban a terapeuta és az ügyfél egy problématerületre és a kezelési célokra összpontosít (amelyeket együtt határoznak meg). Az IPT négy problématerületet foglal magában: a bánatot, az interperszonális szerepvitákat, a szerepváltásokat és az interperszonális hiányokat. Például a terapeuta és a klinikus összpontosíthat egy közeli barátjával kialakult konfliktusra és annak megoldására, vagy az egyetem megkezdésének átmenetére való áttérésre. A harmadik szakaszban a terapeuták és az ügyfelek megbeszélik a kezelés befejezését, áttekintik az előrehaladást és meghatározzák, hogyan lehet fenntartani ezt az előrelépést a terápia után.
Ezen kívül vannak más kezelések, amelyek ígéretesnek tűnnek a bulimia esetében. Például a dialektikus viselkedésterápiát (DBT) eredetileg a határ menti személyiségzavar és krónikusan öngyilkos egyének kezelésére fejlesztették ki. Az étkezési rendellenességekhez való alkalmazkodása során a DBT arra törekszik, hogy kiküszöbölje a mértéktelen fogyasztást és az öblítést, valamint egy teljesebb élet kialakítását. Megtanítja az egyéneket egészséges érzelmi-szabályozási készségekre és az evés kiegyensúlyozott megközelítésére, többek között.
Egy másik ígéretes beavatkozás az integratív kognitív-affektív terápia (ICAT), amely 21 ülést és hét elsődleges célt tartalmaz. Például a bulimiában szenvedő egyének megtanulják, hogyan lehet felismerni és tolerálni a különböző érzelmi állapotokat; rendszeres étkezési rutin elfogadása; vegyenek részt problémamegoldásban és önnyugtató magatartásban, ha fennáll a rendezetlen viselkedés veszélye; ápolják az önelfogadást; és kezelje az étkezési rendellenességek késztetéseit és viselkedését a kezelés után.
Gyógyszerek
A fluoxetin (Prozac), a szelektív szerotonin újrafelvétel gátló (SSRI) az egyetlen gyógyszer, amelyet az Egyesült Államok Élelmiszer- és Gyógyszerügyi Hatósága jóváhagyott a bulimia kezelésére. A jóváhagyás elsősorban két nagy klinikai vizsgálaton alapult, amelyek azt találták, hogy a fluoxetin csökkentette a mértéktelen evést és a hányást. A 60-80 mg fluoxetin dózisa hatékonyabbnak tűnik, mint az alacsonyabb dózis. Egyes bulimia betegeknél azonban előfordulhat, hogy nem tolerálják a magasabb dózist, ezért az orvosok általában 20 mg-mal kezdik a gyógyszert, és fokozatosan növelik az adagot, ha a gyógyszer nem működik.
A fluoxetin gyakori mellékhatásai közé tartozik az álmatlanság, fejfájás, szédülés, álmosság, szájszárazság, izzadás és gyomorrontás.
Más SSRI-k másodvonalas kezelésnek számítanak, de vannak bizonyos óvintézkedések. Az étkezési rendellenességek farmakológiai kezeléséről szóló 2019-es cikk szerint aggodalomra ad okot a QTc megnyúlása azoknál az egyéneknél, akik nagy dózisú citalopramot (Celexa) szednek. Ismételten valószínű, hogy a bulimiában szenvedő egyéneknek is nagy adagokra lesz szükségük. (A szokatlanul hosszú QT-intervallum a kóros szívritmus kialakulásának megnövekedett kockázatával jár.) Ez korlátozza a citalopram és esetleg az escitalopram (Lexapro) használatát.
Létfontosságú, hogy soha ne hagyja abba hirtelen az SSRI-k szedését, mert ezzel megszakítási szindróma alakulhat ki, amelyet egyes szakemberek visszavonásnak neveznek. Ez magában foglalhatja az influenzaszerű tüneteket, a szédülést és az álmatlanságot. Ehelyett fontos, hogy orvosa segítsen Önnek lassan és fokozatosan csökkenteni a gyógyszer adagját (és akkor is előfordulhatnak ezek a tünetek).
A serdülőknél végzett gyógyszeres kutatások nagyon korlátozottak voltak. 2003-ban csak egy kicsi, nyílt vizsgálatban vizsgálták a fluoxetin hatékonyságát tíz bulimiás tinédzserben. Megállapította, hogy a fluoxetin hatékony és jól tolerálható. Ezt a kutatást azonban nem ismételték meg, és nem végeztek placebo-kontrollos vizsgálatokat. Az öngyilkosság kockázata magasabb lehet az SSRI-k fiatalabb populációkban, ezért kritikus fontosságú, hogy az orvosok megvitassák ezeket a kockázatokat az ügyfelekkel és a családokkal, valamint szorosan figyeljék az SSRI-t felírt ügyfeleket.
Ezenkívül rengeteg kutatást végeztek a triciklikus antidepresszánsokról (TCA) a felnőttek bulimia kezelésében. A bulimia legjobb TCA lehet a dezipramin (Norpramin), mert kevesebb a szív hatása, a szedáció és az antikolinerg mellékhatások (például szájszárazság, homályos látás, székrekedés, szédülés, vizelet visszatartás). Az Egyesült Államok régebbi kezelési irányelvei (2006) nem javasolják a TCA-k kezdeti kezelésként való alkalmazását, míg a Biológiai Pszichiátriai Társaságok Világszövetségének 2011-es irányelvei a TCA-kat javasolják.
A gyógyszeres kezelés hasznos lehet, de soha nem szabad a bulimia egyedüli kezelésére előírni. Inkább terápiával kell kísérnie.
A gyógyszeres kezelésről együttműködésen alapuló döntésnek kell lennie. Kritikus megbeszélni az orvossal kapcsolatos esetleges problémákat, beleértve a lehetséges mellékhatásokat és a szüneteltetési szindrómát (SSRI-kkel együtt).
Kórházi kezelés és egyéb beavatkozások
A járóbeteg-kezelés az első vonalbeli kezelés. Ha azonban a járóbeteg-kezelés nem működik, az illető öngyilkos, az étkezési rendellenességek romlottak, vagy orvosi szövődmények vannak jelen, intenzívebb beavatkozásokra lehet szükség.
Az intenzív beavatkozásoknak különböző lehetőségei vannak, és a döntést egyedileg kell meghozni. Általában a specifikus beavatkozás a súlyosságtól, az egészségi állapottól, a kezelés motivációjától, a kórelőzménytől, az egyidejűleg előforduló állapotoktól és a biztosítási fedezettségtől függ.
Néhány bulimiában szenvedő egyén számára az étkezési rendellenességekkel rendelkező bentlakásos kezelési központban való tartózkodás lehet a megfelelő választás. Az ilyen létesítmények általában szakemberek széles körét foglalják magukban - pszichológusok, orvosok és táplálkozási szakemberek - és kezeléseket - egyéni terápiát, csoportterápiát és családterápiát. Az egyének a nap 24 órájában a központban tartózkodnak, és felügyelt ételeket fogyasztanak.
Ha a bulimia-ban szenvedő személy súlyos betegségben szenved, vagy más súlyos egészségügyi problémája van, akkor egy rövid fekvőbeteg-kórházi ápolásra lehet szükség a stabilizálásukhoz. Ha lehetséges, a legjobb, ha olyan egységnél tartózkodunk, amely az étkezési rendellenességek kezelésére szakosodott.
Amikor ezt biztonságosnak tartják, az illető elkezdi járni a járóbeteg-ellátást. Ez lehet részleges kórházi kezelés (PHP) vagy intenzív járóbeteg-kezelés (IOP). A PHP megfelelő lehet azoknál az egyéneknél, akik orvosilag stabilak, de még mindig struktúrára és támogatásra van szükségük ahhoz, hogy ne folytassanak étkezési rendellenességeket. Jellemzően ez azt jelenti, hogy étkezési rendellenességek központjába járunk napi körülbelül 6–10 órában, heti 3–7 napon; különféle terápiákon, például egyéni és csoportos terápián való részvétel; és az étkezésük nagy részét ott eszik, de otthon alszanak. Az IOP magában foglalja a kezelési programon való részvételt, amely különféle terápiákat is magában foglal, napi több órán át, heti 3-5 napon át, és egy ételt eszik ott.
Önsegítő stratégiák
Forduljon a jó hírű forrásokhoz. Például megnézheti a könyveket Megveri az étkezési rendellenességét és Amikor tinédzserének étkezési zavara van. Az erőforrás kiválasztásakor nagyon fontos megbizonyosodni arról, hogy az nem javasolja-e a fogyókúrát vagy a fogyást, mert bármelyikben való részvétel kiváltja és fenntartja a bulimikus viselkedést. (Egy másik kulcsszó, amelytől távol kell maradni, a „súlykezelés”.) Ebben a Psych Central cikkben Jennifer Rollin étkezési zavarokkal foglalkozó szakértő osztja meg, miért etikátlan a fogyás ígérete az ügyfelek számára. Rollin is többet oszt meg ezen és ezen a podcaston.
Tanuld meg hatékonyan megbirkózni az érzelmekkel. Ha nem tud kényelmetlen érzelmekkel ülni, az étkezési rendellenességekhez vezethet. Szerencsére az érzelmek feldolgozása olyan képesség, amelyet bárki megtanulhat, gyakorolhat és elsajátíthat. Kezdheti néhány cikk elolvasásával (pl. Hogyan üljünk fájdalmas érzelmekkel) vagy az érzelmekről szóló könyvekkel (pl. Az érzelmi vihar megnyugtatása).
Figyelje a médiát. Bár a média nem okoz étkezési rendellenességeket, bonyolíthatja a gyógyulást és elmélyítheti diétázási és fogyási vágyát. Figyeljen azokra az emberekre, akiket a közösségi médiában követ, a nézett műsorokra, az elolvasott magazinokra és más, általad fogyasztott információkra. Ne kövesse azokat a személyeket, akik népszerűsítik a méregtelenítéseket, a diétákat, az „étkezési terveket”, és általában dicsérik a bizonyos módon való keresést. Ehelyett kövesse azokat az egyéneket, akik diétaellenes megközelítést alkalmaznak, és támogatják az egészséget minden méretben.
Amerikai Pszichiátriai Társaság. (2013). A mentális zavarok diagnosztikai és statisztikai kézikönyve (5. kiadás). Arlington, VA: American Psychiatric Publishing.
Anderson, L. K., Reilly, E. E., Berner, L., Wierenga, C. E., Jones, M. D., Brown, T. A.,… Cusack, A. (2017). Az étkezési rendellenességek kezelése magasabb szintű ellátásban: áttekintés és kihívások. Jelenlegi pszichiátriai jelentések, 19, 48, 1–9. DOI: 10.1007 / s11920-017-0796-4.
Crow, S.J. (2019). Étkezési rendellenességek farmakológiai kezelése. Észak-Amerika Pszichiátriai Klinikái, 42253-262. DOI: 10.1016 / j.psc.2019.01.007.
Gorrell, S., Le Grange, D. (2019). Frissítés a serdülőkori bulimia nervosa kezeléseiről. Észak-Amerika pszichiátriai klinikái, 42, 2, 193-204. DOI: https://doi.org/10.1016/j.chc.2019.05.002.
Hilbert, A., Hoek, H. W., Schmidt, R. (2017). Az evészavarok bizonyítékokon alapuló klinikai irányelvei: nemzetközi összehasonlítás. Jelenlegi vélemény a pszichiátriában, 30, 423-437. DOI: 10.1097 / YCO.0000000000000360.
Karam, A. M., Fitzsimmons-Craft, E. E., Tanofsky-Kraff, M., Wilfley, D. E. (2019). Interperszonális pszichoterápia és étkezési rendellenességek kezelése. Észak-Amerika pszichiátriai klinikái, 42, 205-218. DOI: 10.1016 / j.psc.2019.01.003.
Kotler L., Devlin M. J., Davies M., Walsh, B. T. (2003). A fluoxetin nyílt vizsgálata bulimia nervosa serdülők számára. Journal of Child Adolescent Psychopharmacology, 13, 3, 329–35. DOI: 10.1089 / 104454603322572660.
Országos Egészségügyi és Egészségügyi Kiválósági Intézet (NICE). (2017). Étkezési rendellenességek: felismerés és kezelés. Letöltve a nice.org.uk/guidance/ng69 webhelyről.
Pisetsky, E. M., Schaefer, L. M., Wonderlich, S. A., Peterson, C. B. (2019). Új pszichológiai kezelések étkezési rendellenességek esetén. Észak-Amerika pszichiátriai klinikái, 42, 219-229. DOI: 10.1016 / j.psc.2019.01.005.
Wade, T. D. (2019). A bulimia nervosa legújabb kutatása. Észak-Amerika pszichiátriai klinikái, 42, 21-32. DOI: 10.1016 / j.psc.2018.10.002.